Bệnh học: Áp xe phổi
Mục lục bài viết
I. ĐẠI CƯƠNG VÀ ĐỊNH NGHĨA
Áp xe phổi là một tình trạng nung mủ, hoại tử chủ mô phổi sau một quá trình viêm cấp, mà nguyên nhân chủ yếu là vi khunẩn mủ, ký sinh trùng…
Người ta chia ra làm hai loại
1. Nung mủ phổi tiên phát: Là sự nung mủ cấp tính ở vùng phổi chưa có tổn thương cũ.
2. Nung mủ phổi thứ phát: Là nung mủ xãy ra ở trên một thương tổn phổi đã có sẵn như hang lao, nang phổi, ung thư phổi hoại tử, giản phế quản.
Bệnh đã được biết từ lâu, nhưng sự chẩn đoán được rõ ràng hơn từ khi có quang tuyến X.
II. DỊCH TỂ HỌC
Có rất nhiều hội nghị và tài liệu nói về áp xe phổi vì bệnh nảy trước đây chiếm tỷ lệ khá cao. Nhưng kể từ khi có các phương tiện giúp chẩn đoán nguyên nhân và nhất là có nhiều loại kháng sinh mới, đặc hiệu nên tỷ lệ này giảm đi nhiều. Ap xe phổi chiếm tỷ lệ 4,8 % các bệnh phổi (Chu Văn Ý 1991), hay chiếm 3% các bệnh phổi điều trị nội trú ở viện lao và bệnh phổi (Nguyễn Việt Cồ 1987)
Bệnh thường gặp ở mọi lứa tuổi, nhưng tuổi trung niên có tỷ lệ cao hơn, bệnh xãy ra nhiều hơn ở những người cơ địa suy kiệt, giảm miễn dịch, nghiện rượu, thuốc lá, đái tháo đường, ở các bệnh phổi mạn tính. Diễn tiến bệnh tùy thuộc vào chẩn đoán sớm, điều trị đúng và đủ liệu trình.
III. BỆNH NGUYÊN
1. Các tác nhân gây bệnh
1.1. Vi khuẩn kỵ khí: Đây là những vi khuẩn thường gặp nhất, chiếm tỷ lệ khoảng 60% (Cameron 1980), hay 89% (Barlett 1982), dể phát hiện chúng vì hơi thở và đàm rất hôi thối, chúng có thể gây nên những áp xe lan tỏa, bán cấp và thường kết hợp với các loại vi khuẩn khác như liên cầu, phế cầu… Các loại vi khuẩn kỵ khí thường gặp là Bacteroide melaniogenicus, Fusobaterium nucleotum, Bacteroide fragilis Peptococus, Peptostreptococcus…
1.2. Tụ cầu vàng: Thường gặp ở trẻ em nhỏ nhất là trẻ còn bú, các triệu chứng lâm sàng như sốt cao, rối loạn tiêu hóa (nôn, chướng bụng…) sụt cân. Bệnh cảnh lâm
sàng vừa phổi vừa màng phổi (tràn khí, dịch màng phổi) gây suy hô hấp, nhiểm trùng nhiểm độc nặng.
1.3. Klebsiella Pneumoniae (Friedlander): Tiến triển lan rộng rất nhanh, khái huyết, bệnh cảnh rất nặng và nguy cơ tử vong cao.
1.4. Những vi khuẩn khác: Như phế cầu, liên cầu,nhóm A hay tan máu, các vi khuẩn Gram (-) như Pseudomonas aeruginosa, Hemophillus influenzae, Legionella pneumophila.
1.5. Ký sinh trùng: Thướng gặp nhất là amip, có thể là nguyên phát nhưng hầu hết là thứ phát sau Aaip gan, ruột, thương tổn thường gặp là đáy phổi, phải sát với cơ hoành và thường kèm thương tổn ở màng phổi (phản ứng), đàm có màu chocolat nhưng thường gặp là máu tươi. Có thể ít gặp hơn là nấm.
2. Các nguyên nhân thuận lợi: Gây áp xe phổi thứ phát
2.1. Các u phổi, phế quản gây nghẽn, bội nhiểm hay hoại tử (ung thư) 2.2.Giãn phế quản: Vừa là nguyên nhân vừa là hậu quả của áp xe phổi 2.3.Trên những thương tổn phổi có sẵn: hang lao, kén phổi bẩm sinh…
3. Yếu tố làm dễ
3.1. Các chấn thương lồng ngực hở, đặt nội khí quản.
3.2. Những cơ địa xấu: Đái tháo đường, suy giảm miễn dịch, suy dưỡng nặng, nghiện rưọu…
IV. CƠ CHẾ BỆNH SINH
Đa số áp xe phổi là nguyên phát, vi khuẩn gây ra áp xe phổi theo các đường vào sau đây:
1. Đường khí- phế quản
Do hít vào từ không khí, các sản phẩm nhiễm trùng ở mũi họng, răng – lợi, amygdal, các phẩu thuật ở tai mũi họng, răng hàm mặt, các dị vật đường thở, trong lúc hôn mê, đặt nội khí quản, trào dịch dạ dày… Do bệnh nhân bị rối loạn phản xạ nuốt, không ho và khạc đàm được, liệt các cơ hô hấp, cơ hoành, tắt nghẽn đường thở gây ứ đọng…
2. Đường máu
Do viêm tĩnh mạch, viêm nội tâm mạc, gây thuyên tắc,nhồi máu và áp xe hóa, hoặc từ một tiêu điểm ở xa đến (nhiễm trùng huyết) thường gây áp xe nhỏ cả hai phổi. (thường gặp do tụ cầu vàng)
3. Đường kế cận
Áp xe dưới cơ hoành, áp xe gan do amip, áp xe mật quản, áp xe trung thất, áp xe thục quản, viêm màng phổi mũ, viêm màng ngoài tim… hay do đường bạch mạch.
Một số trường hợp áp xe phổi thứ phát trên một hang phổi có trước như hang lao, kén phổi hay một số bệnh có trước như giãn phế quản, ung thư phổi hoại tử hay u gây tắc nghẽn phế quản…
V. GIẢI PHẨU BỆNH
Sự hình thành ổ apxe phổi qua giai đoạn
– Lúc đầu trong nhu mô phổi bị viêm xuất hiện một hay nhiều ổ viêm hóa mủ, nhu mô phổi bị đông đặc, nếu điều trị ở giai đoạn này thì thương tổn có thể phục hội hoàn toàn. Nếu không thì các ổ viêm này sẽ hoại tử lan rộng và kết hợp lại thành một ổ lớn hoại tử và có mủ. Đây là giai đoạn nung mủ cấp và áp xe phổi đã hình thành, có vỏ mỏng bao bọc. Sau đó thương tổn các phế quản lân cận và bệnh nhân sẽ khạc ra mủ, và các tổ chức hoại tử.
– Sau một thời gian (khoảng 6-8 tuần) thì viêm xơ bắt đầu bao quanh ổ áp xe tạo nên nhiều vách ngăn, hoặc là mủ sẽ lan qua vùng lân cận gây nên các thương tổn mới.
– Sau khoảng 12 tuần lễ thì vỏ xơ đã dày và trở thành áp xe phổi mạn tính, bên trong có mô hạt và biểu bì hóa từ các nhánh phế quản lân cận, nhu mô ngấm nhiều fibrin và nhiều tế bào lympho, có khi thương tổn mạch máu gây ra ho ra máu, nếu thành phế quản bị phá hủy nhiều sẽ dẫn đến giãn phế quản.
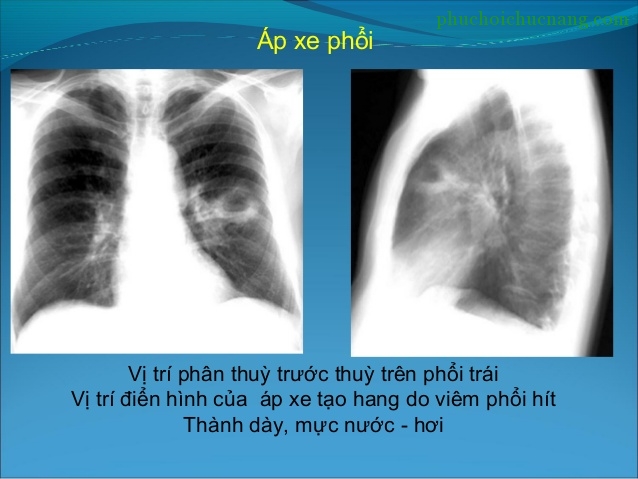
VI. TRIỆU CHỨNG HỌC
Do nguyên nhân nào, áp xe cũng đều diễn tiến qua 3 giai đoạn.
1. Giai đoạn nung mủ kín
1.1. Cơ năng: Giai đoạn này chỉ có ho khan hoặc có khi khạc ít đàm. Triệu chứng đau ngực âm ỉ, đau sâu và tăng lên khi ho hay thở sâu, ít khó thở trừ khi thương tổn phổi lan rộng hay do tình trạng nhiễm độc nhiễm trùng nặng.
1.2. Tổng quát: sốt cao, rét run, mệt mỏi, chán ăn, gầy sút, vẻ mặt hốc hác, nước tiểu ít, sẫm màu.
1.3. Thực thể: Thường rất nghèo nàn,có khi giống một hội chứng đông đặc phổi không điển hình.
1.4. Cận lâm sàng
– Xét nghiệm máu thấy bạch cầu tăng, bạch cầu đa nhân tăng, máu lắng cao.
– Chụp phim phổi có thể thấy một hình mờ tròn hay bầu dục, thường gặp ở đáy phổi phải hơn.
2. Giai đoạn khái mủ
Sau thời gian nung mủ khoảng 5-7 ngày tùy loại vi khuẩn, bệnh nhân đau ngực tăng lên, ho nhiều, tình trạng suy sụp, hơi thở hôi, có thể có khái huyết trước rồi sau đó đau ngực và ho nhiều rồi ộc ra nhiều mủ, thường rất hôi thối, số lượng có khi 300- 400 ml,có trường hợp chỉ ho ra mủ ít, từng bãi đặc như hình đồng xu và keó dài. Sau khi ộc mủ thì người cảm thấy dễ chịu hơn, sốt giảm, đau ngực giảm dần.
3. Giai đoạn nung mủ hở
Sau thời gian từ 3-5 ngày,tình trạng nhiễm trùng giảm dần, dấu cơ năng giảm nếu có điều trị tốt. Nhưng thường là hội chứng nhiễm trùng kéo dài, thể trạng suy sụp nhiều do mủ chưa được tống ra hết gây viêm nhiễm kéo dài và có khi lan rộng thêm, do điều trị không đúng hay sức đề kháng xấu. Biểu hiện suy hô hấp mạn, ngón tay hình dùi trống.
Khám phổi ở giai đoạn này có hội chứng hang vởi ran ẩm to hạt, âm phổi hang và cơ thể nghe được tiếng ngực thầm.Chụp phim phổi thấy có một hình hang tròn, bờ dày, có mức hơi- nước. Quan trọng nhất là xét nghiệm đàm để tìm nguyên nhân gây bệnh khi chưa xử dụng kháng sinh.
VII. CHẨN ĐOÁN
1. Chẩn đoán xác định
Giai đoạn nung mủ kín thường khó khăn vì triệu chứng nghèo nàn, không điển hình, nếu có thể thì chỉ dựa vào X quang và siêu âm.
Trong giai đoạn ộc mủ thì chẩn đoán tương đối dễ dàng hơn. Nói chung chẩn đoán dựa vào:
– Hội chứng nhiễm trùng cấp.
– Khái mủ nhiều (hoặc đàm hình đồng xu), hôi thối.
– Hội chứng hang, quan trọng là X quang phổi có hình ảnh mức hơi – nước.
– Ngón tay hình dùi trống.
2. Chẩn đoán nguyên nhân
Chủ yếu là cấy đàm, làm kháng sinh đồ (khi chưa sử dụng kháng sinh) nếu tìm amip thì phải lấy đàm có máu và đem xét nghiệm ngay.
Lưu ý hỏi kỷ bệnh sử, để tìm yếu tố thuận lợi gây bệnh.
3. Chẩn đoán phân biệt
3.1. Giai đoạn nung mủ kín: phân biệt với
– Viêm phổi: có thể diễn tiến lành hẳn hay có thể sẽ ápxe hóa.
– Các khối u ở phổi: có thể lành tính hay ác tính,hội chứng nhiễm trùng không có, có khái huyết, lâm sàng, X quang và soi phế quản… giúp chẩn đoán phân biệt.
3.2. Giai đoạn nung mủ hở: phân biệt
– Ung thư phế quản – phổi hoại tử, hay cũng có thể là nguyên nhân của áp xe phổi. Trường hợp này thì trong lòng khối u hoại tử không đều, không có mức hơi-nước, nội soi, sinh thiết và tìm tế bào lạ trong đàm để xác định.
– Giãn phế quản bội nhiễm: Trong tiền sử có ho khạc đàm kéo dài, chụp phế quản có cản quang giúp chẩn đoán. Lưu ý áp xe phổi thường là biến chứng của giãn phế quản.
– Hang lao bội nhiễm: thường hang nằm ở vùng đỉnh phổi, bờ mõng, ho ra máu, BK
đàm thường dương tính, phim phổi không thấy mức hơi nước.
– Áp xe gan vỡ vào phổi: quá trình bệnh lý là triệu chứng ở gan trước sau đó đến phổi. Siêu âm, x.quang giúp chẩn đoán.
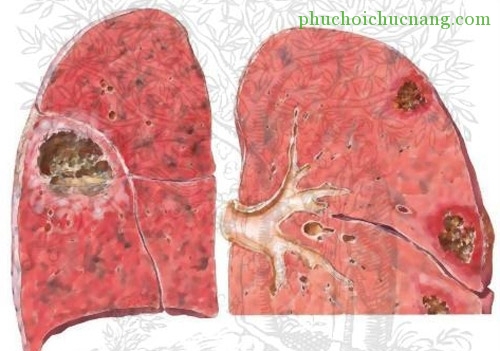
VIII. TIẾN TRIỂN VÀ BIẾN CHỨNG
Phải theo dõi bệnh liên tục về nhiệt độ, triệu chứng lâm sàng, số lượng và tính chất của mủ khạc ra, công thức máu, tốc độ máu lắng. Phim phổi phải được chụp hàng tuần, sau đó 1 tháng, 3 tháng, 6 tháng… cho đến khi khỏi hoàn toàn.
1. Diễn tiến
Trước khi có kháng sinh thì áp xe phổi là bệnh rất nặng, tỷ lệ tử vong cao, nhất là trẻ
em và người già.
1.1. Ngày nay nhờ có kháng sinh tốt, đặc hiệu nên điều trị nội khoa đầy đủ có thể khỏi bệnh hoàn toàn. Thông thường nhiệt độ giảm dần sau khi khái mủ, số lượng mủ giảm dần và có thể hết sau 7-10 ngày điều trị, nhưng xét nghiệm về máu lắng và đặc
biệt là x.quang thì chậm hơn nhiều có khi 3-6 tuần sau, để lại xơ hoặc không còn di chứng gì trên phim phổi cả.
1.2. Để lại hang thừa: tồn tại rất lâu và có thể xem như lành bệnh nếu trong quá trình theo dõi trên X quang không có gì thay đổi (vỏ mỏng, không có dịch…)
1.3. Áp xe phổi mạn: Sau 3 tháng điều trị tích cực bệnh thoái triển, hết hội chứng nhiễm trùng cấp, ngưng khái mủ, nhưng bệnh không lành hẳn và có từng đợt khái mủ trở lại thương tổn trên phim tồn tại mãi hay có xu hướng lan tỏa hay thêm một ở áp xe khác, có dấu ngón tay dùi trống rõ.
2. Biến chứng
2.1. Ho ra máu nặng: Có thể do áp xe ăn vào các mạch máu lớn.
2.2. Tràn dịch tương dịch sợi hay tràn mủ màng phổi để lại di chứng dày dính màng phổi, gây suy hô hấp mạn.
2.3. Giãn phế quản, xơ phổi
2.4. Nhiễm trùng huyết
2.5. Áp xe phổi mạn tính.
2.6. Tử vong: do bệnh nặng, hoặc do biến chứng, có trường hợp tử vong ngay sau khi ộc mủ do tắt phế quản và phản xạ co thắt phế quản (sốc phổi)
IX. ĐIỀU TRỊ
1. Nguyên tắc điều trị
Điều trị áp xe phổi phải tuân theo những nguyên tắc sau đây
+ Điều trị nội khoa kịp thời, tích cực, kiên trì.
+ Nếu có thể lựa chọn kháng sinh theo kết quả của kháng sinh đồ thì áp xe phổi sẽ chóng khỏi.
+ Chỉ định mổ sớm trước khi có các biến chứng nặng như ho ra máu nặng, viêm mủ màng phổi.
2. Điều trị cụ thể
2.1. Điều trị nội khoa
2.1.1. Điều trị hỗ trợ
(1) Tiết thực: nhiều protide, cung cấp đầy đủ năng lượng, có thể chuyền huyết tương tươi hay khô hay lipofundin hay các loại dung dịc acide amine như Alvesine, Cavaplasmal…phối hợp với vitamine nhóm B như Becozyme tiêm.
(2) Dẫn lưu tư thế: để cho bệnh nhân khạc đàm và mủ dễ dàng.
(3) Hút phế quản: bằng ống hút mềm đặt tận ổ áp xe để hút mủ và các chất
đàm ra, đây là một phương pháp dẫn lưu tốt hơn.
(4) Điều chỉnh rối loạn nước và điện giải: nếu có thường mất nước do sốt cao, hay rối loạn điện giải và toan kiềm do suy hô hấp cấp, gặp trong những trường hợp nặng.
(5) Thở oxy: khi có tình trạng suy hô hấp cấp, bằng ống xông mũi, cung lượng cao khoảng 6 lit/phút, nếu có suy hô hấp mạn thì thở oxy với cung lượng thấp khoảng 2 lít/phút.
2.1.2. Điều trị bằng kháng sinh
(1) Vi khuẩn kỵ khí
+ Penicilline G liều cao khoảng 20 triệu đơn vị/ngày, tiêm bắp hay tiêm tĩnh mạch chia 3-4 lần hay chuyền tĩnh mạch hoà trong Glucoza 5% rãi đều; có thể phối hợp với Metronidazole 250 mg, 4-6 viên/ngày, chia 4 lần hay Tinidazole 500mg, 3viên/ngày, chia 3 lần, hay Metronidazole, chai, hàm lượng 500 mg, liều lượng 20-30 mg/kg/ngày, chuyền tĩnh mạch cách nhau 12 giờ, có hiệu quả cao trên Bacteroide fragillis và Fusobacterium. Người ta thường phối hợp với một aminoside như Gentamicine, ống, hàm lượng 40 mg và 80 mg, liều lượng 1-1,5 mg/kg/8 giờ, tiêm bắp hay chuyền tĩnh mạch chậm hay Amikacine (Amiklin), chai, hàm lượng 250 mg, liều lượng 15 mg/kg/ngày có thể dùng 1, 2 hay 3 lần tiêm bắp hay chuyền tĩnh mạch chậm.
+ Clindamycine (Dalacine), viên nang, hàm lượng 75 mg và 150 mg, liều lượng 15 mg/kg/ngày, hoặc 1 viên 150 mg cho 10 kg cân nặng/ngày hoặc 1 viên 75 mg cho 5 kg cân nặng/ngày, có hiệu quả cao trên Bacteroide fragillis và Fusobacterium.
+ Cefoxitine (Mefoxin), chai, hàm lượng 1 g và 2 g, liều lượng 1-2 g/8 giờ, tiêm bắp hay tiêm tĩnh mạch chậm, có thể chuyền tĩnh mạch, có hiệu quả cao trên Bacteroide fragillis và các vi khuẩn kỵ khí khác.
(2) Klebsiella pneumoniae
Đây là một loại vi khuẩn có độc tính cao, gây tình trạng nhiễm trùng nhiễm độc rất nặng do đó phải được điều trị nhanh và tích cực.
Người ta thường phối hợp Cefalosporine thế hệ 3 như Cefotaxime (Claforan), chai nước, hàm lượng 1 g; chai bột, hàm lượng 500 mg; hay Ceftriaxone (Rocephine) chai nước, hàm lượng 2 g; chai bột, hàm lượng 1 g; liều lượng trung bình 50-60 mg/kg/ngày, trong trường hợp bệnh nặng có thể tăng lên 200 mg/kg/ngày, chia 3 lần, tiêm bắp hay tiêm tĩnh mạch, có thể chuyền tĩnh mạch. Phối hợp với aminoside như Gentamicine hay Amikacine, liều lượng như đã trình bày ở trên.
(3) Staphylococcus aureus
+ Staphylococcus aureus ngoài bệnh viện: là loại vi khuẩn nhạy cảm với Methicilline (MS), thì người ta dùng Cefazoline, chai, hàm lượng 500 mg và 1 g, liều lượng 25-50 mg/kg/ngày, chia 2 hay 4 lần, tiêm bắp, tiêm tĩnh mạch trực tiếp hay chuyền tĩnh mạch. Ngoài ra có thể dùng Cefadroxil (Oracefal), viên nang, hàm lượng 500 mg, liều lượng 50 mg/kg/ngày, chia 3 lần. Có thể phối hợp với Clindamycine (Dalacine), ống, hàm lượng 600 mg, liều lượng 15-40 mg/kg/ngày, tiêm bắp hay hoà với chlorure natri sinh lý hay glucoza 5% tiêm tĩnh mạch chậm.
+ Staphylococcus aureus trong bệnh viện: là loại vi khuẩn đề kháng Methicilline (MS), thì người ta dùng Vancomycine (Vacocime), chai bột, hàm lượng 125 mg, 250 mg, 500 mg, liều lượng 30 mg/kg/ngày, tiêm tĩnh mạch hay chuyền tĩnh mạch trong 60 phút, chia 2-4 lần; hay Cephalosporine thế hệ 3 (Cefotaxime: Claforan; Ceftriaxone: Rocephine) hàm lượng và liều lượng như đã trình bày ở trên; phối hợp với Gentamicine hay Amikacine. Ngoài ra có thể dùng phối hợp với Ofloxacine, viên, hàm lượng 200 mg, liều lượng 2 viên/ngày, chia 2 lần.
(4) Pseudomonas aeruginosa
Thường dùng phối hợp một loại Betalactamine như Carboxypenicilline (Carbenicilline), liều lượng 70 mg/kg/4 giờ tiêm bắp hay tiêm tĩnh mạch chậm; hay Ureidopenicilline (Mezlocilline), liều lượng 35 mg/kg/4 giờ tiêm bắp hay tiêm tĩnh mạch chậm hay một loại Cephalosporine thế hệ 3 phối hợp với một Aminoside.
Trong trường hợp không phân lập được vi trùng thì nên phối hợp
+ Một Cephalosporine thế hệ 3 phối hợp với một Aminoside và Metronidazole.
+ Penicilline G phối hợp với một Aminoside và Metronidazole.
+ Cephalosporine thế hệ 3 phối hợp với một Aminoside hay với Vancomycine.
Thời gian điều trị tuỳ thuộc vào tình trạng bệnh, trung bình phải 4-6 tuần.
(5) Amíp
Phối hợp Metronidazole 250 mg, 4-6 viên, chia 4 lần, hay Tinidazole 500 mg, 3 viên/ngày, chia 3 lần hay Metronidazole, chai 500 mg, liều lượng 20-30 mg/kg/ngày, chuyền tĩnh mạch cách nhau 12 giờ, phối hợp với Dehydroemetine, ống, hàm lượng 20 mg, liều lượng 1 mg/kg/ngày trong 10 ngày.
2.2. Điều trị ngoại khoa
Điều trị cắt bỏ phần phổi bị áp xe được chỉ định trong trường hợp áp xe phổi chuyển sang thể mạn tính, nghĩa là sau 3 tháng điều trị nội khoa không có kết quả.
Ngoài ra có thể mổ cấp cứu trong trường hợp bệnh nhân ho ra máu liên tiếp nhiều lần, mỗi lần khoảng 200 ml.

